Zone Livelli di rischio / Misure Covid-19 | Update 17.0 del 09 Marzo 2021
| News | ||
| 15 Maggio 2025 | ||
| Salve Visitatore | ||
|
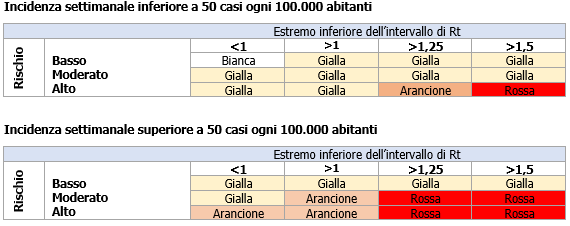
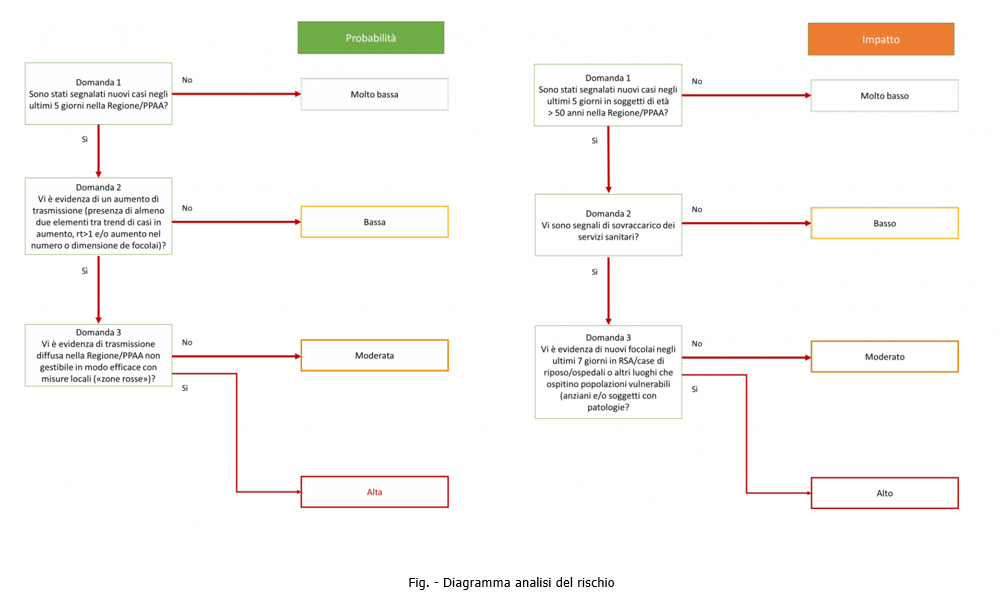
Zone Livelli di rischio / Misure Covid-19 | Rev. 17.0 / 09.03.2021 ID 11975 | 09.03.2021 / Documento di lavoro allegato - Rev. 17.0 del 09.03.2021 Update 09.03.2021: Ordinanze ministeriali 05 Marzo 2021 (nr. 02 Ordinanze) Nr. 01. Ordinanza ministeriale 5 marzo 2021 - Misure urgenti di contenimento e gestione dell'emergenza Covid-19 - Regione Campania Pubblicate in GU n.56 del 06.03.2021. ____ Il Documento sarà aggiornato in relazione alla modifica dei livelli di rischio delle Regioni/territori o altre evoluzioni che potranno avvenire con Ordinanza Ministero della Salute. Anno 2021 - Ordinanze Ministero della Salute 08 Gennaio 2021 - effetti dal 10 Gennaio 2021 al 15 gennaio 2021 ______ Nel documento non si tiene conto di eventuali ulteriori misure di Ordinanze regionali/locali (controllare). Con il DPCM 03 Novembre 2020 è stato istituto un regime differenziato che divide l’Italia in tre fasce di rischio contagio: «zone gialle, arancioni e rosse». Sulla base del monitoraggio dei dati epidemiologici secondo quanto stabilito nel documento di Prevenzione e risposta a COVID-19: evoluzione della strategia e pianificazione nella fase di transizione per il periodo autunno invernale, nonché sulla base dei dati elaborati dalla cabina di regia di cui al Decreto 30 Aprile 2020, sentito il Comitato tecnico scientifico sui dati monitorati, sono individuate le Regioni che si collocano in tre fasce di rischio contagio: “zone gialle, arancioni e rosse”. Vedasi tabella seguente per il riepilogo efficacia delle ordinanze sopra riportate. 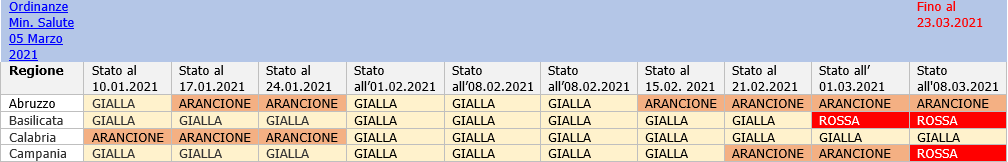 Tabella 2 - Stato Zone Livello di Rischio all'08 Marzo 2021 Modifica dei livelli di rischio delle Regioni potranno avvenire con Ordinanza del Ministero della Salute, vedi Ordinanze in vigore: Modifiche ai livelli di rischio / Emanazione Ordinanze Min Salute  Figura 1 - Flusso Modifiche ai livelli di rischio / Ordinanza Min Salute (1) Nota La classificazione dei territori formerà oggetto di verifica, con frequenza almeno settimanale, da parte del Ministro della Salute, che provvederà ai relativi aggiornamenti, fermo restando che la permanenza per 14 giorni in un livello di rischio o scenario inferiore, rispetto a quello che ha determinato le misure restrittive, comporterà una nuova classificazione Tale ordinanza è efficace dal 6 novembre 2020 per un periodo minimo di 15 giorni (fino al 21 novembre 2020), e comunque non oltre la data del termine di efficacia del nuovo D.P.C.M. (3 dicembre 2020). La classificazione dei territori formerà oggetto di verifica, con frequenza almeno settimanale, da parte del Ministro della Salute, che provvederà ai relativi aggiornamenti, fermo restando che la permanenza per 14 giorni in un livello di rischio o scenario inferiore, rispetto a quello che ha determinato le misure restrittive, comporterà una nuova classificazione. (2) Nota (3) Nota (6) Nota (7) Nota (8) Nota (12) Nota (14) Nota (15) Nota (16) Nota (17) Nota (18) Nota (19) Nota (20) Nota (21) Nota (22) Nota (23) Nota (24) Nota ... Disposizioni delle singole zone secondo il DPCM del 02 Marzo 2021 ... Sistema a colori/regioni L’analisi del rischio L’analisi del rischio è basata sulla probabilità della diffusione del Sars-Cov-2 nel territorio e sull’impatto che avrà su ospedali e soggetti a rischio. Il Ministero della Salute con il Decreto 30 Aprile 2020 ha realizzato una serie di criteri e due algoritmi con cui arrivare a concludere qual era la situazione a livello regionale: bisogna dunque rispondere a delle domande e a seconda della risposta data muoversi di conseguenza. Probabilità. La prima domanda che ci si pone è se si siano registrati nuovi casi negli ultimi cinque giorni. Se la risposta è no, allora la probabilità di diffusione è “molto bassa”. Se invece la risposta è sì, si passa alla seconda domanda: vi è evidenza di un aumento della trasmissione? Se la risposta è no, la probabilità è “bassa”, mentre se la risposta è sì si va alla terza domanda: vi è evidenza che la trasmissione non sia gestibile con misure locali? In caso di risposta negativa, corrispondente a una situazione che si può ancora controllare, si ha una probabilità “moderata”, altrimenti è considerata “alta”. Impatto. La prima domanda è se vi sia un aumento dei casi negli ultimi 5 giorni tra gli over 50. In caso di risposta negativa l’impatto è “molto basso”, mentre se è positiva si passa alla seconda domanda: i servizi sanitari sono in sovraccarico? Se no, l’impatto è “basso”, altrimenti si va alla domanda tre: vi sono evidenze di nuovi focolai nelle case di riposo o negli ospedali o in luoghi con popolazione anziana? In caso di risposta negativa l’impatto è “moderato”, in alternativa “alto”. Il Ministero della Salute ha quindi definito una matrice (vedere la tabella seguente) che combina le due analisi, restituendoci il livello di rischio. Per essere a rischio “molto alto” bisogna avere una probabilità e un impatto “alto”, mentre per essere a rischio “alto” si deve avere una probabilità “alta” e un impatto “moderato” o viceversa. In tutte le altre situazioni si è a rischio “moderato”, “basso” o “molto basso” Tabella - Matrice Probabilità/Impatto Indicatori L’Istituto superiore di sanità (Iss) per rispondere alle domande e valutare il rischio considera 21 indicatori, di cui 16 obbligatori e 5 opzionali. Il primo gruppo di indicatori obbligatori riguarda la capacità di monitoraggio. Si guardano i seguenti dati: Casi sintomatici di cui si conosce la data di inizio dei sintomi (indicatore 1.1); Casi con ricovero in ospedale di cui è indicato il giorno di ricovero (1.2); Casi entrati in terapia intensiva di cui è indicata la data di trasferimento (1.3); Casi notificati per mese in cui è riportato il comune di domicilio o residenza (1.4). Per tutti questi indicatori la soglia di completezza è del 60%, per cui bisogna conoscere le informazioni di almeno 6 persone ogni 10 affinché il monitoraggio possa funzionare. L’informazione più importante in questo gruppo è la prima, perché la Fondazione Bruno Kesler (FBK), l’ente che calcola Rt per l’Iss, parte dalla data di inizio dei sintomi per calcolare l’indice di riproduzione, in modo da avvicinarsi il più possibile alla vera curva epidemica. Nel secondo gruppo di indicatori obbligatori si guardano invece trasmissione e tenuta dei servizi sanitari. Gli indicatori sono: Casi negli ultimi 14 giorni (3.1); Indice Rt (3.2); Casi per data di diagnosi e di inizio dei sintomi (3.4); Numero di nuovi focolai (3.5); Numero di casi non associati a catene di trasmissione note (3.6); Tasso di occupazione delle terapie intensive (3.8); Tasso di occupazione delle aree mediche rilevanti (3.9). Le soglie di allerta in questo caso sono varie: il numero di casi deve essere stabile o in calo, Rt inferiore a 1, il trend settimanale dei casi in calo, non deve esserci un aumento dei focolai attivi in particolare negli ospedali o nelle case di riposo e il numero di casi non associati a catene note non deve diminuire (altrimenti è richiesta una valutazione del rischio ad hoc). Per quanto riguarda i due indicatori legati agli ospedali, la soglia di allarme la si raggiunge se il tasso di occupazione delle terapie intensive è superiore al 30% (tendenzialmente il 60-70% dei posti è già occupato da pazienti ricoverati per altri motivi) o se quello delle aree mediche rilevanti è superiore al 40%. Le aree mediche rilevanti sono la 24 (malattie infettive e tropicali), 26 (medicina generale) e 68 (pneumologia). L’Iss è in particolar modo interessato a stabilire la probabilità che nei trenta giorni successivi vengano superate queste due soglie. Nel terzo gruppo ci sono gli indicatori obbligatori relativi alla capacità di accertamento diagnostico, indagine e gestione dei contatti si guardano: Tasso di positività sui tamponi (2.1); Tempo trascorso tra la data di inizio dei sintomi e la data di diagnosi (2.2); Numero di persone destinate al contact tracing (2.4); Numero di persone destinate al prelievo dei tamponi (2.5); Numero di casi confermati di infezione nella regione per cui sia stata effettuata una regolare indagine epidemiologica (2.6). In questo caso si ha un’allerta se: Aumento il tasso di positività; La mediana del tempo tra la data di inizio dei sintomi e la data di diagnosi è superiore ai 5 giorni; I numeri delle persone dedicate alle due attività è ritenuto non adeguato rispetto agli standard europei; Il numero di casi con indagine epidemiologica è in aumento rispetto alla settimana precedente. Infine, ci sono i cinque indicatori opzionali, che non analizzeremo dal momento che non hanno un ruolo attivo nel monitoraggio. 21 Indicatori 1. Indicatori di processo sulla capacità di monitoraggio: 1.1 Numero di casi sintomatici notificati per mese in cui è indicata la data inizio sintomi/totale di casi sintomatici notificati al sistema di sorveglianza nello stesso periodo. 2.Indicatori di processo sulla capacità di accertamento diagnostico, indagine e di gestione dei contatti: 2.1 % di tamponi positivi escludendo per quanto possibile tutte le attività di screening e il “re-testing” degli stessi soggetti, complessivamente e per macro-setting (territoriale, PS/Ospedale, altro) per mese. 3.Indicatori di risultato relativi a stabilità di trasmissione e alla tenuta dei servizi sanitari: 3.1 Numero di casi riportati alla Protezione civile negli ultimi 14 giorni. [...] Gli scenari dipendenti da Rt Il Ministero della Salute, nel documento Prevenzione e risposta a COVID-19: evoluzione della strategia e pianificazione nella fase di transizione per il periodo autunno invernale”, ha definito quattro scenari dipendenti da Rt: Scenario 1, situazione di trasmissione localizzata: Rt inferiore a 1; Scenario 2, situazione di trasmissibilità sostenuta e diffusa ma gestibile dal sistema sanitario: Rt tra 1 e 1,25; Scenario 3, situazione di trasmissibilità sostenuta e diffusa con rischi di tenuta del sistema sanitario: Rt tra 1,25 e 1,5; Scenario 4, situazione di trasmissibilità non controllata con criticità nella tenuta del sistema sanitario: Rt superiore a 1,5. Va comunque tenuto a mente che in realtà non è Rt a essere importante, bensì il suo intervallo di credibilità (e non confidenza, essendo ricavato da un modello bayesiano). Tutto l’intervallo deve infatti essere compreso o essere superiore alle soglie per far sì che si sia in quello scenario: se ad esempio l’intervallo è 1,24 - 1,30, si rientra nello scenario 2 e non nel 3 essendo l’estremità inferiore sotto 1,25. Scenari di rischio SCENARIO 1 Situazione di trasmissione localizzata (focolai) sostanzialmente invariata rispetto al periodo luglio-agosto 2020, con Rt regionali sopra soglia per periodi limitati (inferiore a 1 mese) e bassa incidenza, nel caso in cui la trasmissibilità non aumenti sistematicamente all’inizio dell’autunno, le scuole abbiano un impatto modesto sulla trasmissibilità e i sistemi sanitari regionali riescano a tracciare e tenere sotto controllo i nuovi focolai, inclusi quelli scolastici. SCENARIO 2 Situazione di trasmissibilità sostenuta e diffusa ma gestibile dal sistema sanitario nel brevemedio periodo, con valori di Rt regionali sistematicamente e significativamente compresi tra Rt=1 e Rt=1,25 (ovvero con stime dell’Intervallo di Confidenza al 95% - IC95% - di Rt comprese tra 1 e 1,25), nel caso in cui non si riesca a tenere completamente traccia dei nuovi focolai, inclusi quelli scolastici, ma si riesca comunque a limitare di molto il potenziale di trasmissione di SARS-CoV-2 con misure di contenimento/mitigazione ordinarie e straordinarie. Un’epidemia con queste caratteristiche di trasmissibilità potrebbe essere caratterizzata, oltre che dalla evidente impossibilità di contenere tutti i focolai, da una costante crescita dell’incidenza di casi (almeno quelli sintomatici; è infatti possibile che si osservi una riduzione della percentuale di casi asintomatici individuati rispetto al totale vista l’impossibilità di svolgere l’investigazione epidemiologica per tutti i nuovi focolai) e corrispondente aumento dei tassi di ospedalizzazione e dei ricoveri in terapia intensiva. La crescita del numero di casi potrebbe però essere relativamente lenta, senza comportare un rilevante sovraccarico dei servizi assistenziali per almeno 2-4 mesi. SCENARIO 3 Situazione di trasmissibilità sostenuta e diffusa con rischi di tenuta del sistema sanitario nel medio periodo, con valori di Rt regionali sistematicamente e significativamente compresi tra Rt=1,25 e Rt=1,5 (ovvero con stime IC95% di Rt comprese tra 1,25 e 1,5), e in cui si riesca a limitare solo modestamente il potenziale di trasmissione di SARS-CoV-2 con misure di contenimento/mitigazione ordinarie e straordinarie. Un’epidemia con queste caratteristiche di trasmissibilità dovrebbe essere caratterizzata da una più rapida crescita dell’incidenza di casi rispetto allo scenario 2), mancata capacità di tenere traccia delle catene di trasmissione e iniziali segnali di sovraccarico dei servizi assistenziali in seguito all’aumento di casi ad elevata gravità clinica (con aumento dei tassi di occupazione dei posti letto ospedalieri – area critica e non critica) riconducibile ad un livello di rischio elevato o molto elevato in base al sistema di monitoraggio settimanale. La crescita del numero di casi potrebbe comportare un sovraccarico dei servizi assistenziali entro 2-3 mesi. È però importante osservare che qualora l’epidemia dovesse diffondersi prevalentemente tra le classi di età più giovani, come osservato nel periodo luglio-agosto 2020, e si riuscisse a proteggere le categorie più fragili (es. gli anziani), il margine di tempo entro cui intervenire potrebbe essere maggiore. SCENARIO 4 Situazione di trasmissibilità non controllata con criticità nella tenuta del sistema sanitario nel breve periodo, con valori di Rt regionali sistematicamente e significativamente maggiori di 1,5 (ovvero con stime IC95% di Rt maggiore di 1,5). Anche se una epidemia con queste caratteristiche porterebbe a misure di mitigazione e contenimento più aggressive nei territori interessati, uno scenario di questo tipo potrebbe portare rapidamente a una numerosità di casi elevata e chiari segnali di sovraccarico dei servizi assistenziali, senza la possibilità di tracciare l’origine dei nuovi casi. La crescita del numero di casi potrebbe comportare un sovraccarico dei servizi assistenziali entro 1-1,5 mesi, a meno che l’epidemia non si diffonda prevalentemente tra le classi di età più giovani, come osservato nel periodo luglio-agosto 2020, e si riuscisse a proteggere le categorie più fragili (es. gli anziani). A questo proposito, si rimarca che appare piuttosto improbabile riuscire a proteggere le categorie più fragili in presenza di un’epidemia caratterizzata da questi valori di trasmissibilità. ...Segue in allegato
Collegati
|
||
 |
||
|
è un sito di INVIO NEWSLETTTER Se vuoi cancellarti dall'invio della newsletter oppure effettua il login al sito ed entra nella Tua Area Riservata, in “Modifica dati” agisci con la spunta sul box di selezione “Newsletter”. L'Elenco completo di tutte le ns newsletter è qui: Archivio newsletter |
||
  |
||
| Certifico Srl 2000-2025 | VAT IT02442650541 | ||